Содержание
- Миофасциальный болевой синдром
- Миофасциальные болевые синдромы
- С чего нужно начинать лечение
- Основные причины миофасциального синдрома
- Миофасциальный синдром шеи, грудного и поясничного отдела позвоночника
- Синдром миофасциальной дисфункции плечевого пояса
- Симптомы синдрома миофасциальной боли и диагностика
- Лечение миофасциального синдрома мануальной терапией (массаж, ЛФК и т.д.)
- Миофасциальный синдром (синдром грушевидной мышцы)
- Объяснение термина «миофасциальный болевой синдром»
- Факторы риска
- Откуда берется данная патология?
- Профилактика
- Частые вопросы
- Полезные советы
Острая перегрузка мышц. Обычно боль в спине возникает после подъема тяжестей, наклонов, длительного пребывания в неудобном положении, неосторожного движения или травмы. У людей с нарушением осанки, различными формами искривления позвоночника, а также ведущих малоподвижный образ жизни может развиваться хроническая мышечная перегрузка.
Нарушение обменных процессов, результатом, которого является лишний вес, анемия, гормональный сбой, пониженный гемоглобин, авитаминоз, нехватка кальция, натрия и железа.
Обмен веществ может нарушаться из-за воздействия токсинов: при вирусных и бактериальных инфекциях или при регулярном курении, употреблении алкоголя, наркотиков.
Токсины могут серьезно нарушить трофику мышечной ткани, что приводит к развитию миофасциальному синдрому.
Переохлаждение может вызвать развитие фибромиалгии. Мышцы занимаются выработкой тепла в организме и сильное переохлаждение, перегружает их вызывая сильный болевой синдром.
Эмоциональное нарушение. Особенно в условиях большого города стресс, является одной из ведущих причин развития миофасциального синдрома. Шумная обстановка, искусственное освещение, хронические недосыпания все это постепенно угнетает симпатическую систему, что приводит к мышечному перенапряжению.
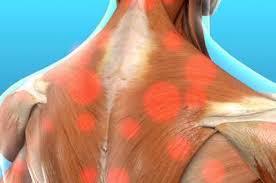
Миофасциальный болевой синдром – это неврологическое заболевание, для которого характерно наличие болевого синдрома и формирование мышечных уплотнений. Поражаться могут разные мышечные группы.
Локализация фибромиалгии:
- Верхние и нижние конечности;
- Голова;
- Живот;
- Ягодицы;
- Спина;
- Грудная клетка;
- Шея.
Фибромиалгия мышц шеи, наиболее часто возникает из-за развивающегося остеохондроза или спондилеза. Диагноз подтверждают путем проведения обязательного рентгенологического исследования.
Миофасциальный болевой синдром мышц лица. Патология характеризуется болезненностью жевательных мышц, спазмами мимических мышц, затруднением движения нижней челюсти и хрустом в височно-челюстном суставе.
Боли в животе и груди. При данной локализации боль возникает в верхней части грудной клетки и правом подреберье, маскируясь под заболевания печени и желчного пузыря.
Боль в шее и плечах. При такой форме фибромиалгии триггерные точки располагаются в верхнем сегменте трапециевидных мышц. Это заболевание наблюдается у людей с сидячей работой и искривлениями позвоночника.
Боль в бедре. Болезненные в паховой области отдающие в бедро, сложно долго пребывать в положении сидя.
Боль в верхних конечностях. Болевой синдром возникает в области локтевого сустава во время сгибательно-разгибательных движений руками.
Боли в ногах. Наиболее часто патология развивается после травм и чрезмерных физических нагрузок ног. Боль возникает в области колена и боковых стенок бедер.
Точную причину развития миофасциального болевого синдрома можно определить, только после консультации врача. Он же назначает диагностические мероприятия для правильной постановки диагноза.
- Магнитно-резонансная томография;
- Электронейромиография;
- Рентгенография;
- Ультразвуковое исследование.
На основании всех полученных данных и индивидуальных особенностях пациента разрабатывается схема лечения.
Для лечения фибромиалгии отлично подходят мануальная терапия и умеренная физическая нагрузка. Для этого подойдут плавание, пилатес, йога, лечебная гимнастика и занятия в тренажерном зале. Главное, чтобы организм не перегружался во время спортивных занятий.
Лечение любого заболевания строится на основной, вспомогательной и общеукрепляющей терапии. Первая усиливается за счет второй, а третья направлена на восстановление всего организма.
Миофасциальный болевой синдром может иметь тенденцию к нарастанию болевых ощущений и возникновению все новых и новых триггерных точек. Для борьбы с болью применяют ненаркотические анальгетики, нестероидные противовоспалительные и миорелаксанты. Категорически не рекомендуется пытаться перетерпеть боль.
Если пациент пытается перетерпеть боль, это приводит к угнетению нервной системы и развитию депрессии. Она же, в свою очередь, только усиливает болевой синдром и развитие фибромиалгии.
Однако к медикаментозной терапии нельзя прибегать продолжительное время. Оттого при длительном мышечном напряжении данный метод не слишком эффективен.
Физиотерапевтические процедуры и ЛФК являются вспомогательными процедурами при лечении миофасциального синдрома шейного отдела. Необходимые физпроцедуры определяет невропатолог, а упражнения для ЛФК подбирает врач-реабилитолог. Врачи рекомендуют заниматься йогой и пилатесом.
Наиболее эффективный метод лечения фибромиалгии. Тут, как и при иглоукалывании. Необходимо ознакомиться с квалификацией и отзывами об остеопате, который будет проводить лечение. Сеансы мануальной терапии позволяют снять мышечное напряжение и снять бок суставов.
Наиболее эффективным методом борьбы с миофасциальным болевым синдромом признан миофасциальный релиз. Он позволяет наиболее быстро и качественно избавить от мышечного перенапряжения и болевых ощущений.
Миофасциальный болевой синдром
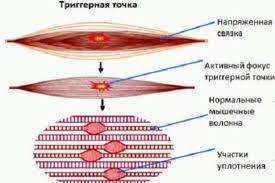
Миофасциальная триггерная точка описывается как гиперраздраженная точка, находящаяся обычно внутри зоны напряжения скелетной мышцы, которая вызывает боль при компрессии и может быть источником отраженной боли, моторной дисфункции и вегетативных феноменов.
Классификация и клиническая картина
Другой интересной клинической характеристикой является спонтанная электрическая активность (СЭА), зарегистрированная в МФТТ с помощью игольчатой электромиографи. Место этой электрической активности называется «активным локусом».
СЭА состоит из продолжительных, похожих на шум воздействий электростатических потенциалов, которые варьируются от 5 до 50 мкВ, с прерывистыми импульсами большой амплитуды до 600 мкВ. Этот аномальный потенциал концевой пластины вызван чрезмерным выделением ацетилхолина на двигательной концевой пластине.
Величина СЭА связана с интенсивностью боли у пациентов с МФТТ. В клинической практике нет пользы от применения игольчатой элетромиографии, и ее полезность ограничена научными исследованиями.
Этиология
Несколько возможных механизмов могут привести к развитию МФТТ, включая низкоуровневые мышечные сокращения, мышечные контрактуры, прямые травмы, мышечную перегрузку, постуральное напряжение, непривычные эксцентрические сокращения, эксцентрические сокращения в неконтролируемых мышцах и максимальные или субмаксимальные концентрические сокращения.
Сокращения мышц на низком уровне
Низкоуровневые сокращения мышц связаны с избирательной перегрузкой самых ранних рекрутированных и последних дерекрутированных двигательных единиц («принцип размера Хеннемана»). Маленькие моторные единицы включаются до и выключаются после больших.
В результате, меньшие волокна типа I непрерывно активируются во время длительного выполнения двигательных задач, что, в свою очередь, может привести к метаболической перегрузке двигательных единиц с последующей активацией аутогенных деструктивных процессов и мышечной боли, что также известно как «гипотеза Золушки».
Мышечные контрактуры
Длительные контрактуры могут привести к образованию областей натяжения внутри мышечных волокон. Зона натяжения является первым признаком мышечной реакции на биомеханический стресс. Это может сопровождаться образованием скрытых триггерных точек, которые в конечном итоге могут превратиться в активные триггерные точки.
Прямая травма
Прямая травма может создать порочный круг событий, в которых повреждение саркоплазматического ретикулума или мембраны мышечных клеток может привести к увеличению концентрации кальция, последующей активации актина и миозина относительной нехватке аденозинтрифосфата (АТФ) и нарушению работы кальциевой помпы, которая, в свою очередь, увеличит внутриклеточную концентрацию кальция еще больше, завершив цикл. В результате внутри мышц могут развиться зоны напряжения, что будет приводить к образованию активных или скрытых МФТТ.
Максимальные или субмаксимальные концентрические сокращения
При максимальных или субмаксимальных концентрических сокращениях требуется большое количество энергии (АТФ). Когда потребности в физической нагрузке начинают превышать способность мышечных клеток продуцировать АТФ, анаэробный гликолиз начинает потреблять все больше и больше доступной внутриклеточной АТФ. Мышца в конечном итоге исчерпает АТФ, и могут возникнуть устойчивые сокращения мышц, запуская развитие триггерных точек.
Патофизиология
Интегрированная гипотеза Simmons – это шестизвенная цепь, которая начинается с ненормального выделения ацетилхолина. Это вызывает увеличение напряжения мышечных волокон (образование зоны напряжения). Считается, что зона напряжения снижает кровоток, что приводит к локальной гипоксии.
Снижение содержания кислорода нарушает митохондриальный энергетический метаболизм, снижая АТФ, и приводит к дистрессу тканей и выделению сенсибилизирующих веществ.
Эти сенсибилизирующие вещества приводят к боли при активации ноцицепторов, а также приводят к вегетативной модуляции, которая затем усиливает первый шаг: аномальное высвобождение ацетилхолина.
В недавних исследованиях Shah и соавт. подтвердили присутствие этих веществ с использованием методов микродиализа в триггерных точках.
Повышение уровня вещества Р, протонов (Н+), CGRP, брадикинина, серотонина, норэпинэфрина, TNF (фактор некроза опухоли), интерлейкинов и цитокинов было обнаружено в активных триггерных точках по сравнению с нормальными мышечными или даже латентными триггерными точками.
pH активной области триггерной точки уменьшался до 4 (нормальное значение – 7,4), вызывая мышечную боль и болезненность, а также снижение активности ацетилхолинэстеразы, что приводило к длительным сокращениям мышц.
Факторы хронизации
В некоторых случаях могут существовать «факторы хронизации», которые оказывают прямое влияние на миофасциальную боль. Эти факторы могут хронизировать боль и болезненность, играя важную роль в широком распространении патологической симптоматики с помощью центральных сенсибилизирующих механизмов.
Механические факторы
- Сколиоз.
- Различие в длине ног.
- Гипермобильность суставов.
- Чрезмерное использование мышц.
Системные или метаболические факторы
- Гипотиреоз.
- Недостаток железа.
- Недостаток витамина D.
- Недостаток витамина С.
- Недостаток витамина B12.
Другие факторы хронизации
- Паразитарные заболевания (например, болезнь Лайма).
- Ревматическая полимиалгия.
- Использование препаратов из класса статинов.
В некоторых случаях коррекция выявленного фактора хронизации могут привести к полному устранению боли и могут быть единственным терапевтическим подходом, необходимым для облегчения симптомов пациента.
Диагностика
Пальпация мышц должна соответствовать нескольким основным критериям и подтверждающим наблюдениям для выявления наличия триггерных точек.
Основные критерии
- Зона напряжения (где мышцы доступны).
- Наличие места болезненности в зоне напряжения.
- Воспроизведение симптомов при пальпации.
- Возникновение боли при растяжении мышцы (ограничение амплитуды движений).
Подтверждающие наблюдения
СЭА подтверждена электромиографией.
Отмечается, что этот метод требует предварительного ручного пальпирования триггерных точек.
Дифференциальная диагностика
В 1990 году Американский колледж ревматологии опубликовал диагностические и классификационные критерии для фибромиалгии. Эта классификация была обновлена в 2010 году. Диагноз фибромиалгии основан на анамнезе широко распространенной боли (в течение не менее 3 месяцев), определяемой как двусторонняя боль, боль в верхней и нижней части тела, а также позвоночнике, и наличие чрезмерной чувствительности при применении давления на 11 из 18 специфических мышечно-сухожильных участков или болезненных точек.
Основные различия между миофасциальной болью и фибромиалгией
| Миофасциальная боль | Фибромиалгия |
| Местная боль | Широко распространенная боль |
| Региональность | Двухсторонняя, а также «осевая боль» |
| Наличие зоны напряжения | Отсутствие зоны напряжения |
| Отраженная боль | Наличие минимум 11 болезненных точек |
Дифференциальный диагноз следует сопоставить с другими состояниями, такими как мышечный спазм, невропатическая или корешковая боль, отсроченная мышечная боль, дисфункция суставов и инфекционный миозит.
Лечение
Существует два разных подхода к лечению МФТТ: неинвазивные методы, такие как ультразвуковая терапия, низкоуровневая лазерная терапия, чрескожная электрическая стимуляция нервов (ЧЭСН), лекарственная терапия (например, миорелаксанты) и несколько методов физической и мануальной терапии.
К ним относятся:
- Техники растяжения.
- Мышечно-энергетические техники.
- Постизометрическая релаксация.
- Миофасциальный релиз.
- Компрессия триггреных точек.
- Массаж.
Миофасциальные болевые синдромы
Боль в спине, преследующая нас испокон веков, вовсе не всегда связана с разрушением костей, что непременно рисует воображение мнительных людей. Другая ошибка — привязка любого болевого симптома к радикулиту. В то же время наиболее частая причина, заставляющая мучиться людей — миофасциальный синдром по-прежнему остается в тени.
Миофасциальный болевой синдром: симптомы и лечение
Вспомним, что радикулит всегда связан с реакцией раздраженного или воспаленного нерва. Но очень часто бывает, что боль мучает человека постоянно из года в год, он проходит всевозможные обследования, которые даже могут выявить какие-то мелкие грыжи.
Их порой начинают лечить, ошибочно приняв за источник боли, но такое лечение ни к чему не приводит. По-другому и не может быть — нельзя лечить то, чего нет.
В данном случае нет компрессии нервного корешка из-за маленького размера грыжи, нет воспаления, но больному предписывают бесконечный прием вредных для здоровья обезболивающих, назначают стандартные для грыжи лечебные упражнения, которые также отчего-то оказываются малоэффективными.
Как не совершить врачебную ошибку и на основании чего можно заподозрить МБС — миофасциальный болевой синдром?
Причины миофасциального синдрома
Миофасциальный синдром относится к соматическому и психосоматическому виду боли, то есть вызвать хронический спазм в мышцах и фасциях могут:
- Механическое, тепловое или химическое раздражение сенсорных окончаний мышечных, фасциальных и сухожильных волокон
- Защитное напряжение в мышцах, окружающих больной орган
- Спазмы в паравертебральных мышцах при дегенеративных заболеваниях позвоночника
- Стрессы, паническое настроение, подавленное психоэмоциональное состояние
Миофасциальный болевой синдром — неизбежный союзник нервно-корешковой боли. Это означает, что остеохондроз или грыжа при острых неврологических проявлениях порождает также и МБС, и назначение врачом лечения миорелаксантами параллельно с НПВС является здесь совершенно оправданным.
В то же время обратной связи нет — МБС часто не имеет воспалительно-дегенеративной природы и в классификации дорсопатии рассматривается в отдельной группе мышечных патологий
Причины, порождающие миофасциальный синдром, всегда связаны с напряжением мышц.
МБС сенсорной природы
Раздражение рецепторов мягких тканей вызывается:
- Физиологически неправильными позами, поддерживаемыми в течение длительного времени и приводящими к мышечному переутомлению:
- длительным нахождением за компьютером, в салоне автомобиля
- однотипными повторяющимися движениями, приводящими к перегрузке отдельных групп мышц и т. д.
- Перенапряжением скелетных мышц из-за деформирующих искривлений или врожденных аномалий:
- сколиоза или кифоза
- болезни Шейермана-Мау
- плоскостопия
- различной длины ног
- деформации ТБС и т. д.
- Дискомфортом во время сна:
- сон в неудобном положении
- неприспособленное для ночного отдыха ложе (очень жесткий или, наоборот, «прохудившийся» матрас)
- Слишким долгим ношением корсета, приводящим к мышечному ослаблению
- Постоянным контактом с химическими препаратами, нахождением в среде с вредными веществами и испарениями
- Резкими перепадами температур и переохлаждениями
МБС защитного характера
Миофасциальный болевой синдром защитного характера может быть вызван следующими заболеваниями внутренних органов:
В грудном отделе:
- Стенокардией
- Инфарктом миокарда
- ИБС (ишемической болезнью сердца)
- Плевритом
- Язвой желудка
Мышцы, подверженные МБС:
- Большая и малая грудная
- Лестничная
- Трапециевидная
- Подключичная
- Лопаточная
Наличие МБС в грудном отделе требует первоочередной диагностики именно органов грудной клетки.
В поясничном отделе:
- Язвенными и гастритными заболеваниями нижнего отдела желудка, 12-перстной кишки, тонкого кишечника
- Пиелонефритом и другими почечными патологиями
Эти заболевания вызывают спазмы в паравертебральных мышцах.
В пояснично-крестцовом отделе:
- Колитом
- Урологическими и гинекологическими заболеваниями
МБС в шейно-грудном отделе почти всегда сочетается с вегетососудистой дистонией и отражается:
- Жгучими болями в затылке, лобной и височной части головы
- Головокружениями и даже кратковременными потерями сознания
Это объясняется спазмом позвоночной артерии, проходящей через шейный отдел.
Головные боли присутствуют также из-за того, что спазмам подвергаются:
- Ременная и косая мышцы головы
- Грудино-ключично-сосцевидная мышца
- Верхний отдел трапециевидной мышцы
Миофасциальный синдром из-за болезней суставов
- Очень частая причина миофасциального синдрома — болезни суставов. Боль околосуставных мышц способна вызывать очень глубокие мышечные спазмы и постоянную изнуряющую больТак, боль в грудном отделе, если только она не связана с какими-то внутренними заболеваниями, чаще всего имеет отношение не к остеохондрозу, а к спондилоартрозу или реберному артрозу
- Такое системное суставное заболевание, как анкилозирующий спондилоартрит (болезнь Бехтерева) порождает хронический МБС
- Артриты ревматического происхождения также всегда сопровождаются мышечными спазмами
МБС и нарушенная биомеханика
Другие распространенные причины миофасциального синдрома связаны с биомеханическими нарушениями, о которых больной может даже и не догадываться:
- Подвывих сустава
- Смещение позвонка
- Блокировка суставов или ребер
Причинами подобных происшествий бывают:
- Интенсивные спортивные тренировки и травмы
- Плохо сросшиеся переломы
- Врожденные дефекты позвонков, например, спондилолиз
- Поздние степени сколиоза или артроза
- Постоянное нахождение сидя в сутулом положении
Болевой симптом не уйдет до тех пор, пока не будет восстановлена биомеханика.
Всегда ли подходит мануальная терапия
Основные специалисты, восстанавливающие биомеханику, это, конечно, остеопаты и мануальные терапевты. Опытный врач, а не дилетант, способен раз и навсегда избавить от боли.
Но увы, мануальный терапевт, может помочь только при ненарушенной стабильности позвоночника. Ему под силу вправить суставы, разблокировать сцепления ребер и суставные блоки. Но при спондилолистезе второй степени, сильных нестабильных деформациях его действия будут в лучшем случае бесполезны.
Возвратит он, допустим, смещенные позвонки на место, но достаточно будет пару раз наклониться, и они опять сместятся.
Проводить мануальную терапию нельзя:
- на тех участках, где была травма
- при стабильных деформациях, когда позвонки срослись между собой, во избежание нарушения стабильности
Связь между стрессом и мышечными спазмами
Интересно воздействие стрессовой ситуации на состояние мышц. Почему-то многие не видят тут прямой связи.
- Между тем психосоматические расстройства, к которым приводят трагические в жизни человека ситуации, сказываются на мышцах прямым образом: у больного меняется походка, все движения становятся скованными, поза согбенной
- Напряжение мышц играет тут своеобразную защитную роль:
- Внутренне «ощетинившаяся» личность как бы изготавливается к отражению возможных внешних ударов и надевает наружный защитный панцирь из мышц.
Факторы, способствующие миофасциальному синдрому:
- Слабо тренированные мышцы
- Пониженное содержание кальция, других важных микроэлементов и витаминов в крови
- Недостаточность щитовидной железы
- Резкое увеличение нагрузки на плохо подготовленные мышцы
Основные симптомы миофасциального синдрома
Определить миофасциальный болевой симптом можно по таким симптомам:
- Мышцы плотные и болезненные
- При ощупывании определяются тяжи — участки повышенной твердости
- Боль возрастает при долгом нахождении в неизменной позе, напряжении и переохлаждении
- Обращает внимание длительность существующей боли
- Болевой симптом распространяется в отдаленные области
- Характерная особенность МБС — наличие особой, очень чувствительной зоны, которая реагирует на нажатие болевым импульсом, по своей неожиданности и силе напоминающим прострел — больной буквально подпрыгивает от боли. Из-за этой своей особенности такие зоны называют курковыми (от слова «курок») или триггерными
Лечение миофасциального синдрома
- Боль хорошо подается лечению теплом и воздействию массажа, растягивающего наиболее напряженные мышцы и фасции.
- Такой массаж глубже обычного, действие массажиста происходит между мышцами в фасциях, отсюда и его название — миофасциальный.Из-за попадания на триггерные зоны он может давать болезненные ощущения, но это обычно в первых сеансах, затем по мере растяжения мышц, активность триггерных точек начинает ослабевать
- Для повышения эффективности лечения миофасциальный массаж часто сочетают с акупунктурой — проколом триггерной зоны.
- Не нужно путать акупунктуру с обычной иглорефлексотерапией:
- При иглотерапии расположение точек фиксировано и определяется по атласу
- При миофасциальной акупунктуре такие точки нащупываются терапевтом при осмотре мышц больного
Если мышечные спазмы висцерального происхождения и связаны с нервно-трофическими расстройствами, то поверхность кожи над триггерной зоной может быть покрасневшей. Электронейромиография при МБС малоэффективна из-за отсутствия неврологических рефлексов.
С чего нужно начинать лечение
Лечение синдрома, если он не связан с серьезными заболеваниями, начинают с немедикаментозных методов, корректируя:
- Осанку, сколиоз
- Рабочее или спальное место, которые организуются с учетом анатомических особенностей человека
- Образ жизни больного и питание
- Состояние психики
Таким образом убираются сами факторы, вызвавшие МБС
После этого очень важно создать максимум условий для релаксации:
- Проводятся сеансы массажа
- ЛФК с упражнениями на растяжение
- Тепловая физиотерапия
- Принимаются седативные и психотропные средства, если синдром вызван стрессом
Обезболивание при миофасциальном синдроме
Такое лечение применяют при обострениях МБС.
Назначаются:
- нимесил, мовалис, диклофенак и другие НПВС в инъекциях или таблетках
- наружные средства — в виде мазей, гелей и кремов
- новокаиновые блокады триггерных зон
- миорелаксанты, уменьшающие мышечные спазмы
Применение наружных средств при лечении МБС более оправдано, чем при терапии грыжи или остеохондроза.
Дополнительные меры
Лечение также должно быть направлено на восполнение недостающих и важных витаминов и микроэлементов:
- Витаминов группы В и С
- Фолиевой кислоты
- Препаратов кальция, фосфора, магния и т. д.
В некоторых случаях при болевых ощущениях в спине стандартные меры помощи не помогают, и пациент продолжает страдать от ограничения подвижности. Виной тому миофасциальный болевой синдром, который может быть как изолированным состоянием, так и следствием серьезной патологии позвоночного столба и других структурных частей опорно-двигательного аппарата.
Миофасциальный синдром отличается наличием особых триггерных точек, расположенных в проекции крупных мышц спины, бедра, плечевого пояса и голени. При надавливании на эту область пациент испытывает сильнейший приступ боли.
Триггерные точки могут находиться как в латентном (спокойном) состоянии, так в активированном виде. В первом случае болезненна только их непосредственная пальпация.
А при активации затрагивать больно любую часть пораженной мышцы.
Предлагаем в этой статье узнать о миофасциальном синдроме: что это и как лечить с помощью методов мануальной терапии. Также рассмотрены основные клинические симптомы и вероятные причины возникновения.
Основные причины миофасциального синдрома
Возникновение болевых ощущений впервые может появиться на фоне дегенеративных и воспалительных процессов в области структурных частей позвоночного столба. Это может быть обострение остеохондроза, ущемление корешкового нерва, выпадение грыжи и т.д.
В результате повышенной компенсаторной нагрузки на мышечные волокна каркаса спины возникает развитие очагов патологического влияния. Это эктопические очаги нервного возбуждения, в которых миоциты начинают хаотично сокращаться, не подчиняясь нервным импульсам, поступающим из центральной нервной системы.
Несогласованная работа триггерной точки вызывает напряжение мышцы и развитие боли.
Таким образом, причины миофасциального синдрома могут включать в себе следующие патологии, нарушающие нормальный процесс иннервации мышечного каркаса спины и плечевого пояса:
- искривление позвоночного столба (сколиоз, патологический лордоз и кифоз);
- дегенеративное разрушение межпозвоночных дисков (остеохондроз);
- болезнь Бехтерева;
- спондилоартроз и спондилолистез (нестабильность положения тел позвонков);
- унковертебральный артроз и деформация остистых отростков позвонков;
- миозиты и дистрофические изменения в мышечных структурах;
- системные заболевания соединительной ткани (системная красная волчанка, псориаз и т.д.).
Выявить причины миофасциального синдрома может только опытный специалист. Для этого необходимо проводить полную диагностику.
В ходе первичной консультации, которая предоставляется всем клиентам нашей клиники совершенно бесплатно, врач проводит осмотр и мануальное исследование.
После этого он сможет поставить точный диагноз и вывить то заболевание, которое вызывает развитие миофасциального синдрома в каждом конкретном случае.
Миофасциальный синдром шеи, грудного и поясничного отдела позвоночника
Часто встречается миофасциальный синдром позвоночника, поскольку механизм вегетативной иннервации всего тела начинается именно здесь. Через отверстия в телах позвонков выходят спинальные корешковые нервы. Они подразделяются на:
- афферентные или задние, отвечающие за чувствительность (передачу нервного импульса по аксонам от отдельных частей тела к структурам головного мозга;
- эфферентные или передние, отвечающие за двигательную активность (передачу нервного импульса от структур головного мозга к отдельным мышцам в виде сигнала о сокращении или расслаблении).
При повреждении канала выхода корешкового нерва нарушается либо чувствительность, либо двигательная активность. Миофасциальный синдром шеи может возникать при остеохондрозе, миозите, синдроме позвоночной артерии.
При нарушении иннервации в шейном отделе болевой синдром может распространяться на волосистую часть головы, лицевую зону, верхние конечности. При этом патология часто имитирует мигрень, неврит лицевого и тройничного нерва, плечевой, локтевой и запястный артроз и т. д.
Распознать истинную причину не просто. Для этого необходимо тщательное мануальное воздействие.
Миофасциальный синдром грудного отдела может провоцировать появление клинических признаков, характерных для сердечно-сосудистых патологий, таких как нестабильная стенокардия, атеросклероз коронарных сосудов и развивающийся острый инфаркт миокарда.
Поэтому, при появлении острой боли в груди необходимо сразу же обращаться за медицинской помощью с целью исключения опасных для жизни состояний.
Провоцировать миофасциальный синдром в грудном отдел может сколиоз и остеохондроз, а также межреберная невралгия.
Наиболее распространен миофасциальный болевой синдром поясничного отдела позвоночника, поскольку именно эта локализация дегенеративного разрушения межпозвоночных дисков развивается у современного человека чаще всего.
Для состояния характерно присутствие хронической боли, скованности движений в утренние часы, частые обострения при попытке усилить физические нагрузки.
Иногда боль может провоцироваться длительным статическим напряжением, положением тела в одной позе или длительная ходьба.
Миофасциальный синдром поясничного отдела позвоночника часто приводит к распространению боли по нижним конечностям.
Известны случаи, когда пациент предъявляет жалобы на острые боли в области подошвенной части пятки или в плоскости плюсневого сустава.
А при тщательном мануальном обследовании обнаруживается активная триггерная точка в области мышц поясницы. После её устранения у пациента пропадают все боли.
Синдром миофасциальной дисфункции плечевого пояса
Миофасциальный синдром плечевого пояса проявляется в виде периодически возникающих тупых болей в проекции локтевого, плечевого и запястного сустава.
Отличительная характеристика: при попытке обнаружить какие-то структурные патологические изменения с помощью проведения рентгенографических снимков, УЗИ, артроскопии, МРТ обнаруживается только нормальная структура тканей.
Никаких заболеваний мягких тканей, костей и суставов верхних конечностей обнаружить не удается. Тем не менее, пациенты предъявляют жалобы на регулярные, довольно интенсивные боли.
Выявить синдром миофасциальной дисфункции может только опытный мануальный специалист. Для этого необходимо провести глубокую пальпацию всех групп мышц спины, воротниковой зоны и плечевого пояса.
Обнаружение триггерной точки станет достаточным обоснованием для постановки диагноза. Затем врачу останется выявить основные заболевание, провоцирующее появление миофасциального синдрома в качестве клинического признака.
И после этого может быть начато эффективное лечение.
Если вас беспокоят периодические боли неясной этиологии, то мы приглашаем вас на первичную бесплатную консультацию. В ходе приема доктор осмотрит вас, поставит диагноз и назначит индивидуальный курс лечения.
Симптомы синдрома миофасциальной боли и диагностика
Синдром миофасциальной боли может проявляться при определённых обстоятельствах. Для этого могут иметь значение следующие факторы влияния:
- стрессовые психоэмоциональные нагрузки;
- нарушение привычного режима дня (например, отсутствие полноценного ночного отдыха);
- повышенные физические нагрузки;
- воспалительные заболевания, в том числе и инфекционной природы (например, боль в плече может возникнуть при лакунарной ангине и не будет связана с данным заболеванием);
- травматическое воздействие на триггерную точку, находящуюся в состоянии покоя (если внезапно надавить на это место. то человек может буквально подпрыгнуть от внезапно возникшей боли);
- переохлаждение и, напротив, посещение парной в бане.
Симптомы миофасциального синдрома распознать очень трудно, поскольку они маскируются под клинические проявления основного заболевания или имитируют патологию, которой в принципе не существует.
Диагностика миофасциального синдрома начинается с осмотра и пальпации. При обнаружении триггерной точки опытный врач сможет правильно спрогнозировать локализацию основного патологического процесса. И уже после этого начинается процесс инструментального исследования.
Пациенту назначается рентгенографический снимок той части опорно-двигательной системы, в проекции которой может наблюдаться патология. Это может быть шейный, грудной или пояснично-крестцовый отдел позвоночника, плечевой или локтевой сустав.
По мере необходимости можно провести МРТ, КТ или УЗИ.
Лечение миофасциального синдрома мануальной терапией (массаж, ЛФК и т.д.)
Официальная медицина для лечения миофасциального болевого синдрома использует в основном нестероидные противовоспалительные средства. Они уменьшают отечность мягких тканей и предотвращают развитие острой боли.
Также могут назначаться миорелаксанты, препараты, улучшающие кровоснабжение поврежденных участков мышечного волокна и фасций. Но в целом подобное лечение дает лишь временное симптоматическое облегчение. При первом же воздействии провокационного фактора развивается острая боль.
Это логично, поскольку не проводится этиотропное лечение основного заболевания.
В нашей клинике лечение миофасциального синдрома начинается с проведения тщательной диагностики. После того, как выявлено основное заболевание (причина миофасциального синдрома), пациенту оказывается первая помощь. Снять боль можно в ходе первого сеанса. Но затем следует пройти полный курс индивидуального разработанного лечения.
Мануальная терапия при миофасциальном синдроме позволяет не только полностью купировать триггерную точку, но и восстановить нормальную иннервацию всей мышечной ткани.
Основные усилия врач направляет на лечение остеохондроза, исправление сколиоза или восстановление целостности межпозвоночной диска при грыжевом выпячивании пульпозного ярда.
Именно такой подход позволяет гарантировать отсутствие рецидива боли в дальнейшем.
Применяется остеопатия, рефлексотерапия, кинезитерапия и массаж – миофасциальный синдром легко поддается коррекции и лечению при комплексном подходе.
Миофасциальный синдром (синдром грушевидной мышцы)
Миофасциальный синдром (МФС) — неврологическая патология, характеризующаяся непроизвольным сокращением мышц и интенсивной болью, ухудшающей общее самочувствие пациента.
Участок гипертонуса в мышцах представляет собой локальное и болезненное уплотнение.
Это триггерные точки, располагающиеся на пути прохождения двигательного нерва, обеспечивающего сократительную активность мышц.
В ответ на воздействие негативных эндогенных и экзогенных факторов рефлекторно возникает боль в напряженных мышцах и фасциях. Она внезапная, резкая, мучительная. Справиться с ней очень сложно. Некоторые больные не придают особого значения умеренной боли и считают ее появление естественным, пока интенсивность болезненных ощущений не достигнет максимума.
Миофасциальный болевой синдром поражает различные группы мышц, расположенные на шее, плечах, грудной клетке, спине, конечностях, животе. Больные, стараясь облегчить свое состояние и уменьшить выраженность боли, занимают вынужденное положение и заметно ограничивают свою подвижность.
Невоспалительные изменения в суставах и внутренних органах, возникающие при МФС, обусловлены гипертонусом соответствующих мышечных волокон. При прогрессировании патологии поражаются новые группы мышц, течение недуга усугубляется, прогноз на лечение ухудшается. У больных нарушается работоспособность, и снижается качество жизни.
Им срочно требуется квалифицированная медицинская помощь.
В официальной медицине согласно МКБ 10 синдром является заболеванием, поражающим мягкие ткани, которые окружают суставы. Миофасциальный синдром может протекать в острой, подострой или хронической форме.
- Интенсивная локальная или иррадиирующая боль характеризует острую форму патологии.
- Болезненные ощущения, возникающие при движении — признак подострой формы.
- Если дискомфортные ощущения сохраняются в триггерных зонах, а боль возникает только под воздействием провоцирующих факторов, говорят о хронизации процесса.
Миофасциальные боли не купируются приемом анальгетиков. Больным не следует рассчитывать на самопроизвольное восстановление и затягивать с посещением специалиста. Без соответствующего лечения хронический мышечный спазм приведет к тяжелым патологическим изменениям, избавиться от которых поможет только хирург.
Объяснение термина «миофасциальный болевой синдром»
Так названо необычное патологическое состояние. Оно проявляется болезненным спазмом в мышцах, а также нарушением их работы. Перед этим в мышцах всегда возникают уплотнения — ТТ (триггерные точки). Эти самые ТТ, в большей части случаев, располагаются там, где случаются спазмы – в фасциях или же в плотных пучках мышц.
Сегодня, наверное, каждый человек хотя бы однажды испытал боль в мышцах. Так что люди относятся к ней как к чему-то нормальному, причем не без оснований для такого мнения. Более половины населения земного шара придерживается мнения, что такие спазмы естественны для человеческого организма.
Однако, увы, боли в скелетных мышцах почти всегда представляют собой признаки МФБС.
Миофасциальные боли являются своего рода рефлексом организма на импульсы, передаваемые рецепторами как ответ на перемены в различных позвоночных тканях.
В большей части случаев проблема «сидит» в спине. Это определяется тем, что процент болей в спине при данной патологии выше, чем в других местах. Нередко причина болей лежит в мышечных патологиях. Данное заболевание подразумевает то, что мышцах либо в триггерных зонах (мышечных фасциях) появились уплотнения.
Причем этот синдром появляется при остеохондрозе позвоночника, и именно из-за того, что мышцы напряжены. Мускулатура постоянно реагирует на боль тоническими рефлексами. Она напрягается даже из-за малейшей боли, и это явление имеет под собой физиологическую почву: больное место иммобилизуется, там наращивается мышечный корсет.
Однако это наращивание мускулатуры уже доставляет боль.
Нарушения позвоночника – не единственная возможная причина поражения мышц. Какой угодно перебор с мышечным напряжением вполне может оказаться причиной нарушения функционирования ткани и последующего болевого синдрома.
Факторы риска
Не все люди в одинаковой степени подвержены развитию миофасциального синдрома. Наличие одного или нескольких болезнетворных факторов увеличивает риск возникновения подобного состояния:
- нарушение осанки;
- пренебрежение разминкой перед занятиями спортом;
- тяжелый труд;
- малоподвижный образ жизни;
- лишний вес;
- иммобилизация конечности;
- болезни позвоночника и внутренних органов;
- переохлаждение;
- эмоциональная нестабильность;
- сдавливание мышц при ношении тяжелых сумок, бандажей, корсетов, одежды не по размеру и аксессуаров: ремней, галстуков.
Откуда берется данная патология?
Этим заболевают те, кто постоянно занимается спортом либо испытывает большие физические нагрузки. Время от времени в мускулатуре таких людей случаются микротравмы, из-за которых повреждаются отдельные мышечные пучки. Это обстоятельство является причиной воспаления. Оно стимулирует рубцевание тканей. Если рубец находится близко от нервов, не исключено появление сильных болей.
Наиболее «популярная» причина патологии — это остеохондроз. Это заболевание раздражает нерв Луцака, который влияет на позвоночные структуры. А подобное вызывает мышечный спазм. Если мышца долго поражена спазмом, в ней рано или поздно появляются активные ТТ.
Миофасциальные боли могут возникнуть и «благодаря» аномалиям развития организма. Главным образом, если проявилась асимметрия тела. Например, ноги оказались разной длины.
Эта разница представляет собой не такое уж редкое явление, но, если она не достигает сантиметра, значения это не имеет.
При отсутствии равномерности нагрузки на стопы, голени, бедра, а также поясницу, непрерывное напряжение ножной мускулатуры создает спазм вкупе с ТТ.
Еще МФБС «создают» некоторые привычки. К примеру, если человек при стрессе часто сжимает зубы, у него данная патология порой проявляется в мышцах лица.
Есть и иные факторы риска:
- сутулость;
- давящая одежда и украшения;
- большие физические нагрузки, в частности, увлечение спортом;
- лишний вес;
- иммобилизованные конечности;
- позвоночные патологии;
- высокая эмоциональность.
Профилактика
Для того чтобы избежать образования триггерных точек и сопутствующей им неприятной симптоматики, нужно выполнять несложные меры профилактики, особенно это важно для тех, у кого в анамнезе уже был миофасциальный синдром:
- исключить переохлаждение;
- избегать физического перенапряжения;
- обеспечить себе полноценный отдых;
- в случае длительного пребывания в вынужденной позе – организовывать перерывы для зарядки;
- своевременно лечить болезни внутренних органов;
- поддерживать правильную осанку;
- регулярно заниматься спортом;
- минимизировать стрессовые ситуации;
- контролировать вес;
- носить удобную одежду.
Эффективность профилактики рецидивирования синдрома, как и лечения, зависит в большей мере от желания пациента делать предупредительные шаги и соблюдать назначения врача: это и прием препаратов, и выполнение комплекса занятий лечебной физкультуры, и соблюдение двигательных стереотипов, которым обучают в центре реабилитации. При соблюдении рекомендаций достигается стойкая ремиссия, а при соблюдении мер профилактики, исключается развитие миофасциального синдрома.
Частые вопросы
Что такое миофасциальный синдром?
Миофасциальный синдром – это состояние, характеризующееся наличием болезненных участков в мышцах и соединительной ткани (фасции). Эти участки называются миофасциальными точками или “триггерными точками”.
Какие симптомы сопровождают миофасциальный синдром?
Симптомы миофасциального синдрома могут включать боли в мышцах, ограничение движений, мышечную слабость, онемение или покалывание в конечностях, головные боли, шейные и спинные боли, а также боли в области таза и ягодиц.
Какие факторы могут спровоцировать миофасциальный синдром?
Миофасциальный синдром может быть вызван различными факторами, включая травмы, неправильную осанку, повторяющиеся движения, длительное напряжение мышц, стресс, сидячий образ жизни, недостаток физической активности и даже некоторые пищевые продукты.
Как диагностируется миофасциальный синдром?
Диагностика миофасциального синдрома основывается на симптомах, медицинской истории пациента и физическом обследовании. Врач может также провести дополнительные исследования, такие как рентген, МРТ или электромиографию, чтобы исключить другие возможные причины боли.
Как лечится миофасциальный синдром?
Лечение миофасциального синдрома может включать физическую терапию, массаж, растяжку мышц, применение тепла или холода, лекарственные препараты для облегчения боли и восстановления мышц, а также изменение образа жизни, включая улучшение осанки и увеличение физической активности.
Полезные советы
СОВЕТ №1
Если у вас есть подозрение на миофасциальный синдром, обратитесь к врачу-неврологу или массажисту, специализирующемуся на миофасциальной терапии. Они смогут провести диагностику и назначить соответствующее лечение.
СОВЕТ №2
При миофасциальном синдроме регулярные растяжки и упражнения могут помочь снять напряжение и улучшить состояние мышц. Обратитесь к физиотерапевту или инструктору по йоге, чтобы разработать индивидуальную программу упражнений.
СОВЕТ №3
Избегайте длительного сидения или стояния в одной позе, так как это может усугубить симптомы миофасциального синдрома. Регулярно делайте перерывы для растяжки и разминки мышц.