Содержание
- Классификация заболевания
- Причины прогрессирования люмбоишиалгии
- Характерные признаки заболевания
- Порядок диагностирования
- Варианты лечения люмбоишиалгии
- Профилактические рекомендации
- Симптомы, диагностика и лечение люмбоишиалгии
- Вертеброгенная люмбоишиалгия
- Люмбоишиалгия: симптомы и лечение
- Частые вопросы
- Полезные советы
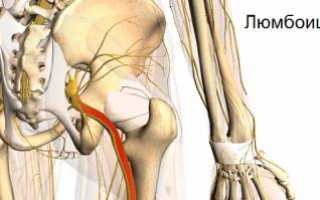
Люмбоишиалгия – патологический процесс, локализирующийся в поясничном отделе позвоночного столба и дополнительно поражающий крестец, а также расположенные рядом связки и мышцы.
Характерными признаками люмбоишиалгии являются выраженные болезненные ощущения и спазматические состояния, распространяющиеся от поясницы к ягодицам и нижним конечностям.
До ступней и пальцев ног боль, как правило, не доходит.
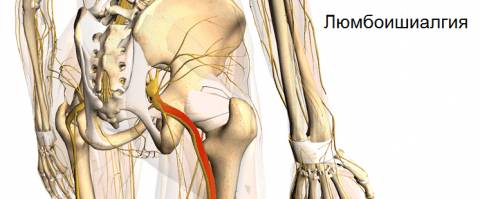
Люмбоишиалгия
Выраженность неприятных ощущений становится более высокой во время ходьбы, смене поз, продолжительном пребывании в стоячем либо сидячем положении, а также по результатам кашля, чихания, разнообразных резких движений и т.д.
Люмбоишиалгия — симптоматика
Далее вам предлагается получить общее представление о люмбоишиалгии, причинах ее возникновения, характерных признаках и доступных вариантах лечения.
Люмбоишиалгия – это боль в пояснице, которая иррадирует (отдает) в одну или обе ноги
Классификация заболевания
Существует несколько форм изучаемой патологии. О них в таблице.
Таблица. Виды люмбоишиалгии
 Мышечно-скелетная Мышечно-скелетная |
Развивается в качестве осложнения различных патологий опорно-двигательного аппарата, поражающих позвоночный столб и ноги. |
 Невропатическая Невропатическая |
Формируется по причине оказания давления или сжимающего воздействия на нервные стволы, задача которых сводится к обеспечению правильной иннервации области ног. |
| Ангиопатическая | Причиной появления таковой становятся разного рода поражения кровеносных сосудов, обеспечивающих питание ног и поясницы. По результатам упомянутых нарушений, возникает ишемия и развивается дефицит кислорода в обслуживаемых участках. |
| Смешанная | Формируется при наличии сразу нескольких вышеописанных провоцирующих факторов, в качестве реакции на поражение нервов / кровеносных сосудов / опорно-двигательной системы. |
Причины прогрессирования люмбоишиалгии
Как отмечалось, характерный признак люмбоишиалгии – выраженные болезненные ощущения – появляется при совершении неосторожных резких движений, длительном пребывании в одинаковой и/или неправильной позе, поднятии разнообразных тяжелых предметов.
Непосредственно патология формируется при наличии нижеперечисленных провоцирующих факторов и их сочетаний:
- остеоартроза;
- протрузий, межпозвоночных грыж;
- патологических изменений строения и функции позвоночного ствола;
- лишнего веса;
- излишних нагрузок;
- имеющихся патологий осанки, искривлений позвоночника;
- травм поясничного и других отделов позвоночного столба;
- сильных переохлаждений;
- разнообразных инфекционных заболеваний;
- артритов и других воспалительных процессов.
Как правило, механизм развития люмбоишиалгии следующий: под воздействием различных провоцирующих факторов (дегенеративных процессов, сдавливаний, травм, воспалений и пр.) происходит раздражение нервных корешков, что приводит к появлению болезненных ощущений. Последние могут сопровождаться мышечными спазмами и напряжениями.
Не исключено возникновение узелков в мышцах, прощупывание которых вызывает резкую острую боль, нередко отдающую в другие части тела.
Люмбоишиалгия – это подострая или хроническая боль в пояснице, которая иррадиирует в одну или обе нижние конечности (иррадиирует, отдает в левую ногу или в правую ногу, или в обе ноги).
По мере прогрессирования патологии, постоянное нарушение нормального состояния нервных корешков способствуют изменению чувствительности кожи и ног в целом, на фоне которого развивается другой характерный симптом заболевания – ощущение холода либо жара в пораженных областях, изменение цвета кожных покровов, онемение или даже паралич нижних конечностей.
Характерные признаки заболевания
Патологические проявления отмечаются в пояснице и ногах.
- Болезненные ощущения в области поясницы, отдающие в одну либо сразу обе нижние конечности.
- Резкая ограниченность подвижности поясничного отдела.
- Увеличение интенсивности болезненных ощущений при изменении позы, совершении движений, нагрузках.
- Вынужденное принятие позы, при которой боль проявляется наименее сильно.
- Специфическое распространение боли от поясницы к ягодицам и далее по ногам.
- Возможное ощущение жара, холода, зуда по ходу прохождения седалищного нерва.
- Изменение цвета и местной температуры кожных покровов пораженных частей тела.
- Резкие нарастающие боли при попытке нормально наступить на ноги, из-за чего происходит существенное ограничение двигательной активности, меняется походка, появляется хромота.
- Усиление болей при переохлаждении, возникновении различных простудных заболеваний, в периоды обострения хронических недугов, при переутомлениях и т.д.
В периоды обострения люмбоишиалгии выраженность характерных для нее симптомов становится в особенности сильной. Если же заболевание перейдет в хроническую стадию, болезненные ощущения примут волнообразное течение, для которого характерно чередование периодов активации и затухания.
Порядок диагностирования
Ознакомившись с жалобами пациента, врач направит его на необходимые лабораторно-инструментальные диагностические мероприятия.
Во-первых, выполняется рентгенологические обследование поясницы и области таза.
Во-вторых, для получения максимального количества необходимых сведений, проводится КТ либо МРТ упомянутых частей тела.
Диагностированием, равно как и лечением, в большинстве случаев комплексно занимаются терапевты, неврологи, а также ортопеды.
Варианты лечения люмбоишиалгии
В течение острого периода прибегают к использованию нижеперечисленных методов:
- соблюдению постельного режима с исключением двигательной активности;
- уменьшению объема потребляемой воды и других жидкостей – позволяет снизить интенсивность отечностей;
- устранению болезненных ощущений и проявлений воспалительных процессов – для этого применяются лекарственные препараты (к примеру, диклофенак и нурофен), а также средства для местного внешнего использования.
В случае возникновения особенно сильных болей, назначаются блокады новокаином или другими подходящими препаратами.
При обнаружении сильных мышечных спазмов, прибегают к использованию препаратов групп миорелаксантов и спазмолитиков.
После преодоления острого периода, врач назначит пациенту индивидуальный комплекс лечебных упражнений, а также порекомендует массаж и направит на необходимые физиотерапевтические процедуры. Во многих случаях возникает необходимость использования специальных корсетов или корректоров.
Прогнозы, если своевременно приступить к лечению и соблюдать врачебные предписания, благоприятные – патологический процесс довольно быстро купируется.
Если же болезнь запустить до хронической стадии, лечение потребует гораздо более существенных усилий и конечный результат здесь будет зависеть от первопричин возникновения заболевания и интенсивности его выраженности.
Профилактические рекомендации
Чтобы минимизировать риск обострения недуга и возникновения разного рода осложнений, соблюдайте несколько простых рекомендаций.
- Избегайте длительного пребывания в одинаковых и неудобных позах, спите на ровной жесткой постели.
- Носите удобную обувь.
- Если вы специализируетесь на «сидячей работе», в течение дня периодически делайте перерывы и разминайтесь. На рабочем месте следите за своей осанкой.
- Избавьтесь от лишнего веса.
- Откажитесь от вредных привычек.
- Своевременно лечите любого рода заболевания, в особенности грамотной должна быть борьба с патологиями, затрагивающими опорно-двигательный аппарат.
Обращайтесь к врачу при появлении первых же патологических признаков и будьте здоровы!
Симптомы, диагностика и лечение люмбоишиалгии
Перечисленные ниже признаки свидетельствуют о присутствии у пациента синдрома люмбоишиалгии:
- Тупые или жгучие, ноющие или простреливающие боли в пояснично-крестцовой зоне, распространяющиеся (иррадиирующие) в область бедер до коленной впадины, икроножных мышц или даже ступней.
- Усиление болей при попытке выпрямиться или сменить положение тела.
- Ограниченность движений (поворотов) в поясничном отделе.
- Возникновение трудностей при ходьбе, когда человек вынужден передвигаться с наклоненной вперед спиной, осторожно наступая на больную ногу, опасаясь усиления боли.
- Онемение ноги по протяженности седалищного нерва или его ветвей, ощущение мурашек.
- Ослабление тонуса мышц пораженной стороны, периодические судороги конечностей.
- Симптом «треножника», когда человек вынужден опираться на руки при сидении на стуле или поднимаясь из лежачего положения.
- Нарушение кровотока в конечностях, что становится причиной ощущения холода в ногах, изменения цвета кожного покрова и отечности голеностопа.
- В тяжелых случаях нарушения работы органов малого – дефекация или мочеиспускание.
Люмбоишалгию классифицируют по нескольким направлениям.
- По причинам, вызывающим болезненные ощущения:
Вертеброгенная Дискогенная – возникает при наличии грыж межпозвоночных дисков Спондилогенная – развивается на фоне прогрессирующего остеохондроза Корешковая – вызвана компрессией корешков спинного мозга Миофасциальная Возникает при воспалениях мышц и фасций Ангиопатическая Вызывается поражением сосудов поясничного отдела и нижних конечностей - По частоте и интенсивности возникающих приступов люмбоишиалгию делят на острую и хроническую.
- По клинической картине и течению заболевания на:
- мышечно-тоническую,
- нейродистрофическую,
- нейрососудистую,
- невропатическую.
Формы и патогенез люмбоишиалгии
Мышечно-тоническая или мышечно-скелетная форма возникает на основе патологии любой из структур пояснично-крестцового отдела позвоночника и пояса нижних конечностей.
Деформированные межпозвоночные диски, дистрофические изменения в фасеточных суставах и связках позвоночника являются источником болевого сигнала, вызывающего рефлекторные мышечные спазмы, которые в свою очередь усиливают болевые ощущения.
В замкнутый длительный процесс (боль – спазм – боль) могут быть вовлечено большое количество мышечных групп: как околопозвоночные, так и мышцы области тазового пояса, нижних конечностей, грудного отдела.
Болевые ощущения при мышечно-тонической люмбоишиалгии описываются пациентами как ноющие, по силе – от слабых до интенсивных. При пальпации врач отмечает болезненность мышц, наличие в них болезненных уплотнений, а также активных триггерных (болевых) точек – зон повышенной раздражимости тканей, проявляющихся ощущением боли.
Нейродистрофическая люмбоишиалгия является следствием мышечно-тонической формы синдрома. При ней наряду с болевыми точками формируется характерная бугристость в областях тазобедренного сустава или колена. Нейродистрофическая форма начинается с болей в пояснице (может наблюдаться в течение нескольких лет), затем смещается в область одного из крупных суставов ноги (чаще коленного, реже тазобедренного или голеностопа).
При поражении коленного сустава боль локализуется в внутри сустава и подколенной ямке. Если дистрофические процессы развиваются в тазобедренном суставе, человек не может бегать, ему сложно подняться по лестнице, развести ноги в стороны. При постукивании по большому вертелу бедренной кости больной ощущает острую боль, при пальпации резкая болезненность проявляется под паховой связкой.
Для нейрососудистой люмбоишиалгии характерно появление боли, тяжести, распирания в одной из ног (левой или правой), ощущение в ней холода и онемения, или наоборот жара. Отмечаются сухость и изменения цвета кожных покровов, ногтей, чрезмерное ороговение подошвенной части стопы, отечность голеностопа.
Для нейропатической люмбоишиалгии характерны простреливающие боли с иррадиацией в ягодицу, бедренную и икроножную мышцы, стопу, усиливающиеся во время движения в поясничном отделе позвоночника, а также ослабление силы периферических мышц, снижение или выпадение сухожильных рефлексов. Чаще всего причиной является компрессия нервных корешком грыжей межпозвоночного диска.
При диагностике для выявления причины люмбоишиалгии обязательно требуется проведение клинического, при необходимости лабораторного и инструментального исследования, целью которых является выявление болезней позвоночника, заболеваний органов и сосудов брюшной полости, области малого таза и пояса нижних конечностей.
- Прежде всего следует обратиться к врачу-неврологу, который протестирует на подвижность позвоночник, тазобедренные, коленные суставы, выявит степень болевого синдрома, соберет информацию о наличии у пациента хронических, инфекционных или онкологических заболеваний, назначит биохимический и общий анализ крови и мочи.
- Выяснить причину люмбоишиалгии помогут аппаратные методы диагностики:
- Рентгенография, компьютерная томография поясничного отдела и тазобедренного сустава представят картину состояния костей, суставов, позволят исключить или обнаружить наличие переломов, опухолей, спондилита.
- МРТ назначается для выявлении дегенеративных процессов в позвоночных дисках, компрессии нервных корешков.
- Ультразвуковое исследование позволит выявить патологии органов брюшной полости и малого таза.
Лечение люмбоишиалгии должно проходить под наблюдением врача-невролога. Основу терапии составляет снятие острой боли и лечение основной патологии, вызвавшей болевой синдром.
Острый период длится примерно 2 недели и характеризуется приступами мучительной, простреливающей боли. В это время человеку важно соблюдать постельный режим, а передвигаться только по крайней необходимости и очень осторожно. Для уменьшения отеков необходимо снизить потребление жидкости.
Медикаментозная терапия
Курс медикаментозных препаратов при лечении люмбоишиалгии подбирается в зависимости от особенностей организма пациента, характера болевого синдрома и вызвавших его причин. Для облегчения состояния назначают:
- анальгетики (катадолон, лирика);
- нестероидные противовоспалительные препараты (ибупрофен, диклофенак, кетанол, мовалис, бруфен);
- напряжение мышц снимают спазмалитиками и миорелаксантами (мидокалм, сирдалуд);
- могут быть рекомендованы средства, способствующие лучшей циркуляции крови, а также курс витаминов группы В;
- нестерпимую боль купируют новокаиновыми блокадами или глюкокортикостероидами (дипроспан, гидрокортизон). Из наружных средств можно нанести на болезненную область диклак, фастум-гель.
При люмбоишиалгии неплохо зарекомендовал себя метод фармакопунктуры – инъекционное введение лекарства непосредственно в болевую точку. Процедура снижает отечность, восстанавливает нормальную циркуляцию крови, снимает спазмы мускулатуры и раздражение нервных корешков. Пациент начинает испытывать облегчение уже после первого сеанса.
Гимнастика при острой люмбоишиалгии
Несложные упражнения, которые можно выполнять лежа в постели, помогут быстрее восстановиться после приступа и вернуться к привычному образу жизни:
- Потягиваться и поднимать поочередно руки во время глубокого вдоха и опускать их при выдохе (5-6 раз).
- Сгибать и разгибать стопы (5-6 раз).
- Раздвигать в стороны и сводить вместе согнутые в ногах колени (8-10 раз).
- Выпрямлять и сгибать ноги в коленях, прижимая пятки к поверхности кровати (5-6 раз).
При улучшении состояния можно усложнить упражнения и выполнять их сидя или стоя.
После снятия болевого синдрома, когда человек способен безболезненно передвигаться, ему назначают сеансы лечебной физкультуры, специальной гимнастики для позвоночника, массажа, рефлексотерапии, физиопроцедур (магнитное воздействие, сеансы УВЧ и др.).
Лечение хронической формы люмбоишиалгии направлено на снижение нагрузки на пояснично-крестцовую область позвоночника, тазобедренные суставы, укрепление мышц спины. Оно включает лечебную физкультуру, массаж, физиотерапию. Пациентам с избыточным весом рекомендуют похудеть, чтобы лишние килограммы не оказывали дополнительную нагрузку на спину.
Если люмбоишиалгия вызвана серьезными повреждениями позвоночника, медикаментозное лечение малоэффективно. В этом случае требуется оперативное вмешательство.
В частности, применяется дискэктомия (удаление диска). После хирургической операции (классическим способом или методом эндоскопии) пациенту назначается индивидуальный курс восстановительной терапии.
Лечение люмбоишиалгии в домашних условиях народными методами следует проводить только после рекомендаций лечащего врача.
Облегчить состояние можно следующими манипуляциями:
- Втирать в болезненные зоны барсучий жир, раствор растительного масла с нашатырным спиртом (соотношение 2:1).
- Прикладывать на воспаленные участки кашицу из протертой черной редьки, компрессы из спиртовой настойки березовых почек.
- Использовать согревающие пластыри.
- Носить пояс из собачьей шерсти.
Прогноз по люмбоишиалгии, в целом, благоприятный, если пациент своевременно посетит врача и начнет лечение основного заболевания. Однако не стоит пренебрегать мерами профилактики, которые помогут предотвратить это неприятное явление.
Профилактические мероприятия
В случаях, когда нагрузки на позвоночник не избежать, необходимо соблюдать несложные правила, которые минимизируют риск возникновения синдрома люмбоишиалгии.
- Тяжелые предметы следует поднимать чуть приседая.
- При сидячей работе рекомендуется организовывать десятиминутные перерывы через каждый час. У рабочего стула должны быть подлокотники, жесткая, анатомическая спинка. Для поддержания спины в ровном вертикальном положении можно подложить под поясницу валик.
- При длительной поездке за рулем необходимо каждый час останавливаться и выходить из транспортного средства, чтобы пройтись и размять ноги и спину.
- Перед выполнением тяжелой физической работы следует надевать специальный ортопедический корсет, поддерживающий позвоночник и мышцы спины.
Наилучшей профилактикой возникновения повторных приступов люмбоишиалгии является выполнение лечебной гимнастики, курсов массажа и соблюдение мер предосторожности при нагрузках на позвоночник.
Вертеброгенная люмбоишиалгия
Вертеброгенная люмбоишиалгия – патология, характеризующаяся появлением сильной боли в области поясницы. Для синдрома характерно распространение боли как на одну, так и сразу на обе ноги. Симптомы и лечение тесно взаимосвязаны.
Терапия назначается только после проведения дифференциальной диагностики и установления точного диагноза. Код МКБ этой болезни – М54,4.
Что представляет собой болезнь
Другое название недуга – люмбаго, люмбалгия, или поясничный «прострел». В этот синдром вовлекается седалищный нерв. Иногда провокатором боли является грыжа (выпячивание), образующаяся в соответствующем позвоночном отделе.
Поражение может быть правосторонним, двусторонним. Иногда главный признак присутствует только с одной стороны — слева, или справа.
В 70% случаев диагностируется левосторонняя люмбоишиалгия.
По каким причинам развивается
К основным причинам появления неприятной симптоматики следует отнести:
- развитие позвоночниковых патологий;
- возрастные изменения (появляются после перешагивания человеком тридцатилетнего порога);
- развитие инфекционных патологий;
- хронические стрессовые ситуации;
- травму поясницы;
- некорректную осанку;
- переохлаждение;
- наличие лишних кило;
- вынашивание плода;
- курение;
- злоупотребление спиртосодержащей продукцией;
- пассивный образ жизни.
В 90% случаев болезнь диагностируется у женщин.
Виды и формы
Разновидности представлены в табличке:
| Форма | Описание |
| Смешанная | Встречается в 10% случаев. Провокаторы – ущемление нерва, заболевания позвоночника. |
| Скелетно-мышечная | Первопричина – болезни опорно-двигательного аппарата. |
| Невропатическая | Провокатор – защемление. |
| Ангиопатическая | Появляется на фоне повреждения артерий и вен, питающих ноги. |
Обратите внимание! Чаще встречается невропатическая форма.
Клиника болезни
Главный признак — острый, жгучий болевой синдром. Боль может быть хронической, постоянной, возникать резко, внезапно. Ремиссии постоянно чередуются с рецидивами. В случае отсутствия лечения, патология приобретает хроническую форму.
При дискогенной люмбоишиалгии мышечная боль сначала умеренная. Потом она становится все интенсивнее. В итоге подвижность корпуса утрачивается.
Дискомфорт появляется при движениях. В запущенных формах имеются такие проявления заболевания, как нарушение половой функции, проблемы с пищеварением.
Установление диагноза
Пациент направляется на:
- ультразвуковое исследование;
- рентген (исследуется поясничная область);
- денситометрию;
- анализ крови;
- миелографию;
- анализ мочи;
- компьютерную томографию;
- магнитно-резонансную томографию.
Как можно помочь
Лечение люмбоишиалгии поясничного отдела позвоночника предполагает:
- прием назначенных врачом медикаментозных препаратов (назначаются в таблетках и уколах);
- посещении физиотерапевтических сеансов;
- выполнение упражнений лечебной гимнастики (эффективные упражнения выполняются под строгим контролем врача. Потом их можно будет выполнять в домашних условиях.).
Народные средства не рекомендуется. Бесконтрольное применение природных лекарств грозит обернуться катастрофическими последствиями.
Больному прописываются медикаменты следующих групп:
- миорелаксанты (помогают устранить боль);
- хондропротекторы (способствуют восстановлению хрящевой ткани);
- анальгетики (прописываются лекарства из группы НПВС. Лучшие препараты – «Мовалис», «Ибупрофен»).
Дополнительно назначаются сеансы массажа. Процедура сопутствует нормализации обменных процессов. Кровообращение улучшается, боль постепенно исчезает.
Если противопоказания отсутствует, рекомендовано посещение сеансов акупунктуры. Дополнительные манипуляции – электрофорез, магнитная терапия. Главной задачей физиотерапевтических манипуляций является замедление дегенеративных процессов.
Если приступ возник внезапно, действовать нужно так:
- Принять горизонтальное положение. Ложиться надо строго на твердую поверхность. Желательно на пол.
- Исключить даже малейшие движения. Нужно обеспечить себе полный покой.
- Если боль не становится тише, принять любой анальгетик. Лучше всего «Баралгин».
- Втереть в проблемную зону небольшое количество индометациновой мази.
Важно! Если появляются симптомы желудочных или кишечниковых нарушений, нужно незамедлительно вызывать «скорую».
Каков прогноз
Если патология была выявлена вовремя, то прогноз благоприятен. В некоторых случаях развивается инвалидность, требующая постоянного врачебного контроля. Полностью патология, выявленная на поздних стадиях, излечивается только в 30% случаев.
Если консервативное лечение не принесло результата, назначается операция. После этого следует длительный реабилитационный период.
Люмбоишиалгия (люмбаго с ишиасом) представляет собой одно из самых распространенных патологических состояний, характеризующихся возникновением сильных болей в области поясницы. Специалистами оно расценивается как неврологическое заболевание позвоночника.
С подобными проявлениями, выражающимися в той или иной степени, сталкивается практически каждый человек. Совершая попытки самостоятельно устранить проблему, можно только навредить собственному здоровью.
Неправильно подобранное лечение приведет к усугублению состояния, единственным выходом при котором будет проведение хирургической операции.
Люмбоишиалгия — это заболевание опорно-двигательного аппарата, основным признаком которого является боль в области поясницы, отдающая в одну или обе нижние конечности. Ощущения могут возникать с разной степенью интенсивности. В большинстве случаев они проявляются в виде приступов острой боли, распространяясь по всему седалищному нерву.
Симптомы сопровождаются ознобом или жаром. Этому заболеванию чаще всего подвержены люди в возрасте от 30 до 45 лет.
Возникновение люмбоишиалгии обусловлено раздражением нервных корешков в результате их повреждения. Существует ряд провоцирующих факторов, способных вызвать развитие этого заболевания. Среди них выделяют:
- межпозвонковые грыжи;
- артроз суставов позвоночника;
- позвоночный остеохондроз;
- сколиоз;
- повышенные физические нагрузки на поясничный отдел позвоночного столба;
- переохлаждения организма, включая спину;
- беременность;
- структурные изменения позвонков, связанные со старением организма;
- инфекции нервных стволов;
- опухоли, локализованные в области поясницы;
- избыточный вес;
- нарушение кровотока;
- осложнения и последствия операций позвоночника;
- повреждение связок и мышц в поясничном отделе;
- суставные воспаления позвонков.
Развитию люмбоишиалгии способствуют сразу несколько факторов. Если патология является следствием травмы спины, то симптомы при этом нередко сопровождаются воспалением.
У таких больных может наблюдаться передавливание нервных корешков деформированными костными наростами или мышечной тканью, которая становится бугристой в результате постоянного вынужденного напряжения.
Появление болевого импульса обусловлено раздражением нерва.
Виды этого заболевания обусловлены причинами их возникновения. Выделяют люмбоишиалгию:
- ангиопатическую, вызванную поражением сосудов ног и спины;
- миофасциальную — развитие недуга происходит при воспалении мышц;
- вертеброгенную;
- получившую свое развитие на фоне заболеваний внутренних органов и поражений тазобедренного сустава.
Вертеброгенная люмбоишиалгия подразделяется на:
- дискогенную, развивающуюся из-за межпозвонковой грыжи;
- спондиологенную, возникшую на фоне остеохондроза;
- корешковую, развитие которой обусловлено сдавливанием нервных корешков позвоночника.
Болевые ощущения при вертеброгенной люмбоишиалгии отмечаются преимущественно с одной стороны поясничной области. Боль отличается резким возникновением и иррадиированием в одну или обе нижние конечности.
Сначала дискомфорт наблюдается в тазобедренном суставе и ягодицах. Спустя несколько суток он ощущается в ноге. У больных возникают трудности при выпрямлении конечности.
Патологические изменения становятся настолько сильными, что человек начинает хромать.
Люмбоишиалгия справа классифицируется как правосторонняя, слева — как левосторонняя. Все зависит от места расположения болевого очага. Возможно возникновение двусторонней люмбоишиалгии. Такая патология называется билатеральной болезнью.
В зависимости от частоты болевых приступов выделяют острую и хроническую форму недуга.
Развитие люмбоишиалгии сопровождается определенной симптоматикой. Основными клиническими признаками заболевания являются:
- болевые ощущения в районе поясницы, имеющие тенденцию к нарастанию во время двигательной активности;
- ограничения движений в поясничной области;
- иррадиирование боли в седалищный нерв;
- побледнение кожи в пораженной области;
- снижение температуры тела, обусловленное нарушением кровотока в нижних конечностях;
- онемение ног.
Иногда может наблюдаться возникновение дополнительных симптомов, сопровождающих течение заболевания. Среди них отмечают:
- острую боль в спине;
- отечность и покраснение в пораженной области;
- лихорадочные состояния;
- снижение чувствительности нижних конечностей;
- непроизвольные мочеиспускания и дефекации.
Затруднения при передвижениях, вызванные повреждением корешка спинного нерва, приводят к тому, что человек вынужден подбирать удобную позу, наклоняя туловище вперед или в сторону.
В некоторых случаях при люмбаго с ишиасом симптоматика дополняется возникновением прострелов в пояснице. Внезапное формирование острой боли обусловлено компрессией нервных корешков и защемлением седалищного нерва, который является самым крупным и протяженным в человеческом организме. Он начинается с области поясницы, проходя до стоп через ягодицы и бедра.
Диагностика люмбоишиалгии осуществляется на основании детального обследования пациента при учете его жалоб. Предполагается проведение неврологического осмотра больного, оценка подвижности позвоночника и состояния тазобедренного и коленного суставов. При изучении анамнеза значение имеют сопутствующие заболевания позвоночника, в том числе инфекционные, и наличие опухолей.
С целью подтверждения диагноза проводится ряд инструментальных и лабораторных исследований:
- рентгенография позвоночника;
- МРТ и КТ позвоночного столба, бедренного сустава и сосудов;
- УЗИ брюшной полости;
- биохимический и общий анализ крови;
- общий анализ мочи.
Дифференциация синдрома люмбоишиалгии осуществляется для исключения миозита спинных мышц, других поражений костной ткани и суставов.
При возникновении тревожной симптоматики, свидетельствующей о развитии люмбоишиалгии, следует обращаться к неврологу. Лечение заболевания требует комплексного подхода. Пациентам прописывают ношение корсета и использование ортопедического матраса для отдыха.
В большинстве случаев люмбоишиалгия имеет доброкачественный характер и при своевременном обращении за медицинской помощью хорошо поддается терапии.
Самолечение при подобном диагнозе не рекомендуется. Метод терапии и подбор медикаментозных препаратов должен осуществлять лечащий врач.
При острой форме люмбоишиалгии пациентам показаны строгий постельный режим и полный покой. В это время целесообразно проведение курса медикаментозной терапии разными препаратами. Назначают:
- обезболивающие средства, применяемые в виде внутримышечных инъекций и таблеток, такие как Катадолон, Мовалис;
- миорелаксанты, назначением которых является снятие мышечных спазмов; применяются Баклофен, Миолгин, Нейромидин;
- мочегонные средства, препятствующие отеку нервных тканей; самые популярные из них — Фуросемид, Тасимайд, Кинекс;
- седативные препараты;
- мази и крема с местным обезболивающим эффектом, например, Фастум-гель;
- лекарственные средства для улучшения кровообращения;
- витамины В группы, необходимые для восстановления мышц и поддержания проводящей способности нервов.
В осложненных случаях и при возникновении сильной боли применяется новокаиновая блокада.
Ускорить процесс выздоровления возможно при помощи физиотерапевтических процедур. Самыми популярными среди них являются:
- иглорефлексотерапия;
- лекарственный электрофорез;
- парафинотерапия;
- массажи;
- магнитная терапия.
Иглоукалывание — самая действенная методика, при этом достаточно сложная в своем исполнении. Осуществлять ее рекомендуется только амбулаторно, так как при проведении процедуры требуется соблюдение стерильности и контроль за уровнем артериального давления.
Если медикаментозное лечение и применение физиотерапевтических процедур не привели к положительному результату, больным назначается хирургическая операция. Чаще всего ее проводят при формировании межпозвоночной грыжи. Перед операцией с целью уточнения места расположения патологического процесса назначаются МРТ и КТ- исследования.
В редких случаях при помощи хирургического вмешательства болезненность в проблемной зоне устранить не удается. При этом состояние пациента может даже ухудшиться. Поэтому медикаментозное лечение и применение физиотерапевтических методов при люмбоишиалгии рекомендуется начать как можно раньше.
Если заболевание протекает в легкой форме, то в качестве дополнения к терапии можно использовать народные методы. Такое лечение разрешается проводить в домашних условиях.
При помощи народных средств, изготовленных на основе натуральных компонентов, можно улучшить самочувствие больного, значительно повысив качество его жизни.
Снять болевую симптоматику помогут растирания пораженной области барсучьим жиром. После проведения этой процедуры необходимо прикрыть участок целлофаном, утеплить и оставить на несколько часов.
Лучше всего делать это перед сном. Аналогичного эффекта можно добиться, используя согревающие пластыри.
Рекомендуется применение компрессов с настоем из березовых почек или смеси на основе растительного масла и нашатыря (2 к 1).
Общеукрепляющим положительным эффектом при люмбоишиалгии обладают ванны с хвойным отваром. Для его приготовления необходимо взять 200 г хвои, залить 1 л кипятка и настаивать до полного остывания.
Люмбоишиалгия: симптомы и лечение
В зависимости от причины, вызвавшей болевой синдром, различают следующие виды люмбоишиалгии:
- Вертеброгенная: дискогенная (из–за грыжи межпозвоночного диска), спондилогенная (развивается вследствие прогрессирования остеохондроза), корешковая (при сдавлении корешков спинномозговых нервов).
- Ангиопатическая. Возникает вследствие поражения сосудов в области поясницы и нижних конечностей.
- Миофасциальная. Основными причинами данного вида люмбоишиалгии являются воспалительные заболевания мышц и фасций.
- При заболеваниях внутренних органов, патологии тазобедренного сустава.
По частоте возникновения приступов различают острую и хроническую люмбоишиалгию. В зависимости от распространенности боль в области поясницы и нижней конечности бывает:
- правосторонняя;
- левосторонняя;
- билатеральная (с двух сторон).
По преобладанию характерных жалоб и клинической картины выделяют люмбоишиалгию:
- мышечно-тоническую;
- вегетативно–сосудистую;
- нейродистрофическую.
По течению заболевания:
- мышечно-скелетная;
- нейрососудистая;
- нейродистрофическая;
- невропатическая.
Причины возникновения
Основными причинами возникновения боли по ходу седалищного нерва и в поясничной области являются:
- резкое поднятие тяжестей;
- нахождение в неудобной для позвоночника позе;
- неловкие движения (например, повороты вокруг оси позвоночника);
- протрузия дисков или межпозвонковые грыжи;
- остеопороз;
- нарушения осанки (сколиоз, патологический кифоз);
- беременность;
- избыточный вес;
- заболевания суставов;
- переохлаждение в области поясницы;
- ОРВИ;
- фибромиалгии;
- деформирующий остеоартроз тазобедренного сустава;
- заболевания органов малого таза (преимущественно опухолевой природы);
- болезни сосудов, приводящие к нарушению кровообращения в области поясницы;
- травматические повреждения позвоночника;
- инфекционные заболевания, характеризующиеся поражением нервных стволов;
- ревматические болезни.
Симптомы люмбоишиалгии
Синдром люмбоишиалгии в зависимости от причины его возникновения может проявляться следующим образом:
- тупые, острые боли слева, справа или с обеих сторон, иррадиирущие до колена или вплоть до пятки и пальцев ноги;
- боли в области ягодиц, икроножных мышц;
- изменение чувствительности по ходу седалищного нерва или его ветвей (зуд, снижение чувствительности и т.п.);
- слабость мышц на пораженной стороне, характеризующаяся изменением походки (например, «нога не держит», «пятка подворачивается»);
- в тяжелых случаях — самопроизвольная дефекация или мочеиспускание.
Кроме этого могут наблюдаться зябкость, похолодание конечностей или их онемение, мраморность кожных покровов, гиперкератоз стоп, отечность в области голеностопного сустава.
Диагностика
Болевой синдром в области поясницы обязательно требует всестороннего обследования для выяснения причины его возникновения. Поэтому диагноз люмбоишиалгии ставится на основании данных:
- неврологического осмотра;
- УЗИ, МРТ;
- компьютерной томографии;
- рентгенографии позвоночника и тазобедренного сустава.
При необходимости назначаются биохимические и клинические анализы крови и мочи.
Лечение люмбоишиалгии
Перед началом лечения необходимо обязательно показаться невропатологу или терапевту для выявления точной причины возникновения данного болевого синдрома.
Во время болевого приступа рекомендуется постельный режим и практически полное ограничение физической нагрузки. Основные препараты, используемые в это время — противовоспалительные средства (ибупрофен, нимесил, диклофенак, кетанол, мелоксикам и т.п.), а также миорелаксанты.
По мере улучшения состояния назначаются лечебная физкультура, гимнастика для позвоночника, массаж, УВЧ, парафинотерапия, лечение микротоками, магнитотерапи, электрофорез.
Хирургическое лечение рекомендуется в случае протрузии дисков или межпозвонковых грыж. В этом случае могут выполняться операции на позвоночнике по классическому типу или с помощью современных технологий эндоскопической хирургии.
Как лечить люмбоишиалгию в домашних условиях?
В связи с тем, что люмбоишиалгия может привести к тяжелым последствиям, лучше не заниматься самолечением, а обратиться к компетентному специалисту. В домашних условиях, если разрешит врач, для предупреждения возникновения болевого приступа можно делать следующее:
- нормализовать вес, изменив свою диету и увеличив физическую нагрузку;
- регулярно укреплять мышцы спины, делая гимнастику для позвоночника или занимаясь такими видами спорта, как плавание;
- следить за своей осанкой;
- в случае сидячей работы каждые 40–60 минут делать легкую разминку для мышц.
При обострении болевого синдрома желательно ограничить физическую нагрузку, максимально разгрузив позвоночник, и принять рекомендованное врачом обезболивающее средство.
Частые вопросы
Что такое люмбоишиалгия?
Люмбоишиалгия – это состояние, характеризующееся болевыми ощущениями в пояснице, которые распространяются вдоль нерва и вызывают боль и дискомфорт в ягодице, ноге или стопе.
Какие могут быть причины люмбоишиалгии?
Причинами люмбоишиалгии могут быть различные факторы, включая грыжу межпозвонкового диска, спондилез, спондилолистез, спондилолиз, стеноз позвоночного канала, мышечные спазмы или травмы.
Какие симптомы сопровождают люмбоишиалгию?
Симптомы люмбоишиалгии могут включать боль, онемение, слабость или жжение в пояснице, ягодице, ноге или стопе. Боль может быть острая или хроническая и может усиливаться при движении или сидении.
Как диагностируется люмбоишиалгия?
Диагностика люмбоишиалгии обычно включает физический осмотр, анамнез, рентгенографию позвоночника, компьютерную томографию (КТ) или магнитно-резонансную томографию (МРТ).
Как лечится люмбоишиалгия?
Лечение люмбоишиалгии может включать немедикаментозные методы, такие как физиотерапия, массаж, растяжка, а также прием противовоспалительных препаратов, обезболивающих, инъекций или хирургического вмешательства в случае неэффективности консервативных методов.
Полезные советы
СОВЕТ №1
Обратитесь к врачу. Люмбоишиалгия может быть вызвана различными причинами, включая грыжу межпозвонкового диска, остеохондроз, спондилез и другие заболевания позвоночника. Только квалифицированный врач сможет поставить точный диагноз и назначить соответствующее лечение.
СОВЕТ №2
Соблюдайте правильную осанку и избегайте длительного сидения или стояния в одной позе. Правильное положение тела поможет снизить нагрузку на поясничный отдел позвоночника и уменьшить риск развития люмбоишиалгии. Регулярные перерывы и физические упражнения также способствуют укреплению мышц спины и снижению риска возникновения боли.